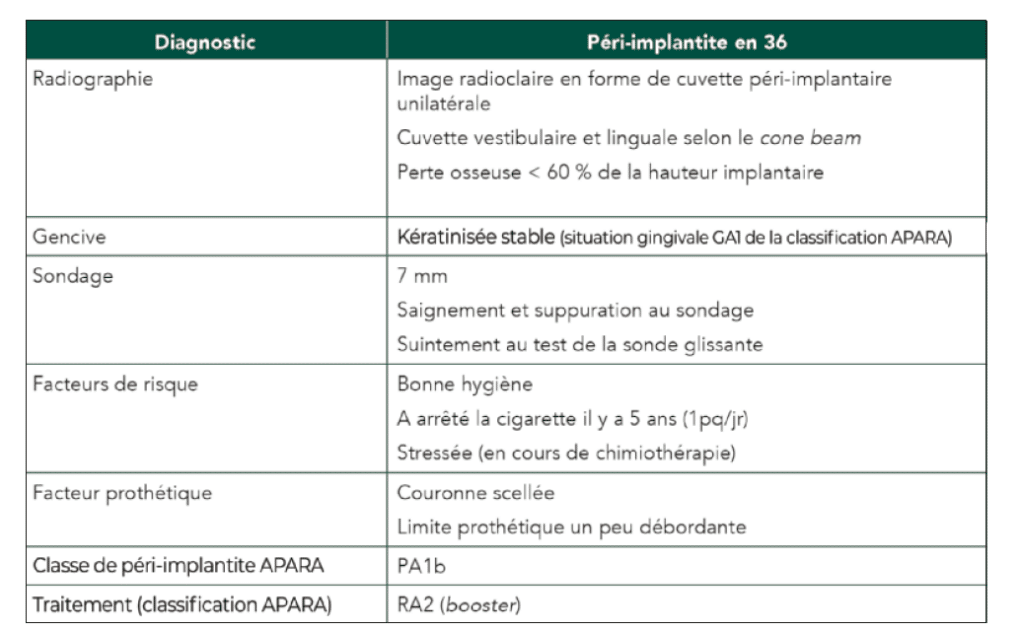
Traitement d’une péri-implantite
Il n’y a pas de protocole thérapeutique standardisé pour le traitement de la péri-implantite : plusieurs outils (mécaniques et chimiques combinés) ont montré une efficacité. La clé du succès se trouve dans la décision d’aménagement ostéo-muqueux du site après nettoyage. Le laser Erbium YAG permet une décontamination efficace de la surface implantaire, l’élimination du tissu de granulation par effet photo-ablatif, et ceci sans endommager l’implant lorsqu’il est réglé sur une puissance adaptée. Voici un exemple de traitement de péri-implantite mettant en œuvre uniquement le laser Erbium-YAG et le laser Diode sur un implant unitaire. Il s’agit de la classe PA1b de la classification que nous avons proposée de ces maladies. Dénommée APARA (Assessment of Peri-implantitis Appearance and Repairing Approach), elle est articulée autour de quatre évaluations : la situation osseuse, la situation gingivale GA, l’approche thérapeutique RA, le degré de difficulté du cas.
Protocole opératoire
- Anesthésie locale,
- thérapie photo-dynamique à l’aide du laser Helbo + agent photosensible bleu (phénothiazine),
- incision intrasulculaire étendue à une dent de part et d’autre, réalisée à l’aide du laser Er : YAG (LiteTouch Syneron). La fibre est insérée à 45° en biseau interne, afin de séparer le tissu de granulation du tissu sain,
- décollement de pleine épaisseur,
- élimination du tissu de granulation par effet photo-ablatif du laser Er : YAG, au niveau de l’os (mode élimination tissu de granulation 250 mJ, 17 Hz, 2,5 W), puis au niveau de l’implant (30 Hz, 100 mJ, 1,5 W, tip fibre rouge).
- Réévaluation peropératoire du défaut : il s’agit bien d’un défaut en forme de cuvette, peu large (plus étroit que l’impression donnée par la radiographie), à quatre parois. Il s’agit d’une classe PA1b. Le choix thérapeutique peut être confirmé à ce stade : approche laser assistée, avec apport de sang par thérapie laser photochimique.
- Aéro-polissage à l’aide d’un aéro-polisseur Kavo,
- correction du débord de la couronne à l’aide d’une fraise diamantée fine,
- décontamination oxydative à l’aide d’eau oxygénée laissée sur le site 2 min,
- thérapie photochimique par laser diode 970 nm (Sirolaser Advance) ; fibre 320 um, cycle de service 22 %, puissance 1,5 W, 6 000 Hz. Le protocole est répété trois fois afin de laisser en place du sang oxygéné.
Ce sang est maintenu en place dans le cratère autour de l’implant et protégé par les parois osseuses. Il s’agit d’un cratère de faible diamètre entouré d’une muqueuse stable : le lambeau peut être refermé ainsi sans membrane ; (Fig.1 à 11).
[sp_wpcarousel id= »21550″]Fig.1 : Situation radiographique initiale de la perte osseuse sur l’implant 36. Fig.2 : On visualise une perte en forme de cratère mésial, vestibulaire et lingual (sur les coupes 2D issues d’un cone beam). Le cratère atteint moins de 60 % de la hauteur implantaire avec au moins trois murs osseux et un cratère peu large en vestibulaire et lingual : il s’agit a priori d’une lésion de classe PA1b. Fig.3 : Incision intrasulculaire étendue à une dent de part et d’autre, réalisée à l’aide du laser Er : YAG. La fibre est insérée à 45° en biseau interne afin de séparer le tissu de granulation du tissu sain. Décollement de pleine épaisseur. Fig.4 : Élimination du tissu de granulation par effet photo-ablatif du laser Er : YAG (LiteTouch Syneron) au niveau de l’implant (30 Hz, 100 mJ, 1,5 W, tip fibre rouge) sur tout le cratère, en vestibulaire et en lingual. Fig.5 : Élimination du tissu de granulation par effet photo-ablatif du laser Er : YAG (LiteTouch Syneron), au niveau de l’os (mode élimination tissu de granulation, 17 Hz, 2,5 W). Fig.6 : Réévaluation peropératoire du défaut : il s’agit bien d’un défaut en forme de cuvette, peu large à trois parois (mésial, distal, lingual). Fig.7 : Il s’agit d’une classe PA1b. Le choix thérapeutique peut être confirmé à ce stade : approche booster, avec création d’un sang oxygéné par thérapie laser photochimique. Fig.8 : Aéropolissage à l’aide d’un aéro-polisseur Kavo. Fig.9 : Correction du débord de la couronne à l’aide d’une fraise diamantée fine. Fig.10 : Décontamination oxydative à l’aide d’eau oxygénée laissée sur le site 2 min. Fig.11 : Thérapie photochimique par laser Diode 970 nm (Sirolaser Advance) ; fibre 320 um cycle de service 22 % puissance 1,5 W, 6 000 Hz. Le protocole est répété trois fois afin de laisser en place du sang oxygéné.
La solution thérapeutique choisie a été dénommée «Approche Booster (RA2)» dans la classification APARA, décrite dans l’ouvrage « Péri-implantites : approche thérapeutique ».
Elle comprend les étapes suivantes :
1 – étape facultative : thérapie photodynamique avec un agent coloré + laser Diode,
2 – nettoyage photo-ablatif de l’os et de l’implant au laser Erbium : YAG,
3 – homogénéisation de la surface implantaire à la brossette titane,
4 – détoxification du site à l’eau oxygénée laissée sur site deux minutes,
5 – thérapie photochimique + eau oxygénée (laser diode 810 nm ou 980 nm),
6 – fermeture du site.
Résultats
La cicatrisation à cinq mois montre l’absence de signes cliniques (stabilité des tissus mous, pas de suintement au test de la sonde glissante) ; (Fig.12 et 13). Radiographiquement, on note un comblement du cratère qui signe une reformation en cours du tissu osseux.
L’auteur

• Titulaire des DU implantologie chirurgicale et prothétique, et clinique de prothèse implanto-portée et du DU européen de techniques laser en chirurgie dentaire (université Paris Diderot)
• Chargée de cours au DU d’implantologie (université d’Évry-Val-d’Essonne)
• Vice-présidente de l’IMLA (International Medical Laser Association)
• Auteur de l’ouvrage : Les péri-implantites une approche thérapeutique (éditions Parresia, 2019)
 Se connecter
Se connecter