Utilisation d'un laser diode en omnipratique
Présentation d'un cas clinique de frénectomie linguale.
Le laser diode se développe de façon croissante dans le secteur dentaire ces dernières années. En effet, contrairement aux lasers absorbés comme les lasers CO2 et erbium, les lasers diodes sont des lasers pénétrants qui par leur faible encombrement et leur moindre coût connaissent un franc succès. Cependant leur fonctionnement et leur biophysique sont différents d’un appareil à un autre et le laser nécessite donc une formation initiale approfondie pour en maîtriser les rouages et éviter des utilisations inadaptées.
Rappels biophysiques
Les dernières générations de laser diode présentent désormais trois longueurs d’onde de l’ordre des :
- 980 nm (lumière invisible proche de l’infrarouge) permettant la désinfection parodontale, alvéolaire, endodontique, et la biostimulation ;
- 660 nm (athermique) favorisant la biostimulation et la cicatrisation tissulaire ;
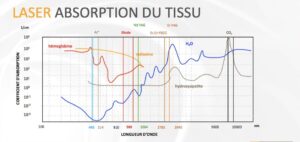
- 445 nm (lumière bleue) très efficace dans la coupe tissulaire et l’hémostase de par son fort coefficient d’absorption dans l’hémoglobine et la mélanine (Schéma 1).
Fig.1: Absorption du rayonnement laser par les tissus biologiques.
Plus thermique, cette dernière longueur d’onde doit être utilisée sous circuit d’eau et aspiration, avec donc une grande importance du travail à quatre mains. Nous constatons dans ces conditions d’utilisation des résultats cliniques sans douleur ni phase inflammatoire, avec une cicatrisation rapide.
Choix du cas clinique
En omnipratique, les applications cliniques d’un laser diode sont multiples. Nous avons fait le choix d’une frénectomie linguale pour souligner l’efficacité de la longueur d’onde 445 nm mais surtout pour aborder le sujet des freins restrictifs qui aujourd’hui fait débat dans le monde scientifique et ne trouve pas de consensus scientifique réel.
Nous essaierons ici, de façon modeste, de donner notre sentiment clinique et notre ressenti d’expérience de ces quatre dernières années. Nous choisissons le cas d’Alice, 10 ans, venue d’une autre région pour le suivi exemplaire qu’elle a eu dans ses exercices post-frénectomie et la constance de ses parents qui ont eu l’amabilité d’envoyer régulièrement les photos de ce suivi clinique qui vont nous permettre d’illustrer la cicatrisation et les apports bénéfiques de la frénectomie.
Brefs rappels anatomiques de la langue et du frein lingual
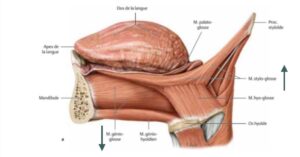
La langue est un organe avec un corps fixe (partie supérieure de l’oropharynx) et d’un corps mobile constitué de 17 muscles innervés par l’hypoglosse (XII). Le frein lingual va venir s’insérer sur deux muscles extrinsèques de la langue, le muscle génioglosse et le muscle styloglosse (Schéma 2). Il y a peu de risque de perforation du plancher buccal lors d’une section au laser en restant dans un plan perpendiculaire à l’axe du frein.
Fig.2 : Les muscles extrinsèques de la langue.
Le frein est une structure tridimensionnelle dont l’histologie est faite de collagène type I (non étirable) et de fascia élastine (mobilisable). Cette notion de fascia est intéressante car elle nous permet de comprendre que la langue est partie intégrante d’un système biomécanique et dont un trouble peut avoir une conséquence sur d’autres fascias et muscles du corps humains.
Ainsi nous avons observé sur les nouveaux-nés et petits patients dont les freins linguaux étaient restrictifs des tensions neuromusculaires (TNM), crispations du visage, tensions brachiales et dorsales. Ces patients nous sont en général adressés par des thérapeutes manuels (kinésithérapeutes, ostéopathes, chiropracteurs…) ou par des sages-femmes, pédiatres, aide à l’allaitement.
L’étude des fascias nous montre que la langue appartient à la chaîne de la ligne antérieure profonde (Fig.3).
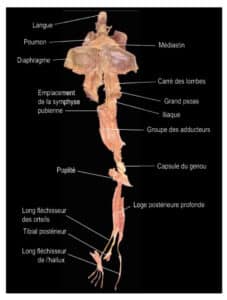
© Crédit Anatomy Train Web.
Fig.3 : Dissection du fascia, ligne antérieure profonde (crédit Anatomy Train).
Nous pouvons y voir la connexion tissulaire depuis la langue jusqu’aux orteils en passant par le psoas et le diaphragme. Ce point-là explique que l’on trouve fréquemment lors de l’interrogatoire médical chez l’adulte un frein lingual restrictif lié à des TNM au niveau pulmonaire et parfois compensées par des TNM de la chaîne postérieure (cervicales et scapulaires).
Un frein est restrictif quand la régression (involution embryologique) a été insuffisante lors du premier trimestre intra-utérin. Ce qui a souvent pour conséquence une altération de la chaîne musculaire médiane et une position basse de la langue qui empêche le développement du palais.
Les signes cliniques du frein lingual à rechercher sont :
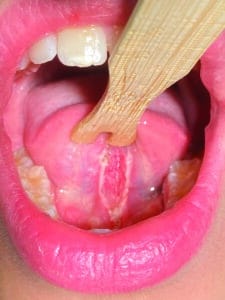
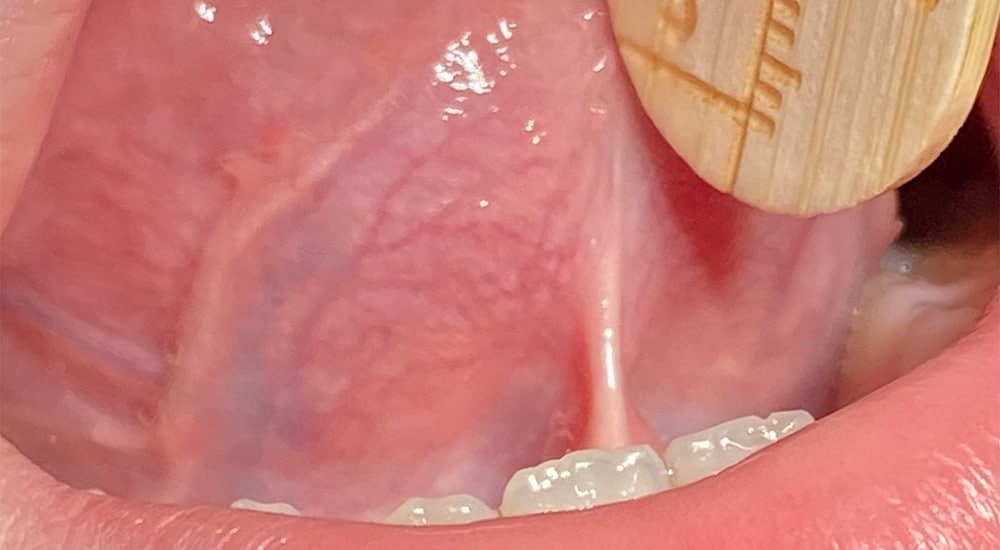
– d’ordre anatomique : (Fig.4) pour le frein sa longueur, son élasticité et ses insertions (position plus ou moins antérieure) mais aussi pour la langue sa forme, sa mobilité et son élévation. Il existe différents outils pour évaluer si un frein est anatomiquement restrictif, on favorisera un tableau avec des scores ;
– d’ordre fonctionnel : la décision de faire la frénectomie ou de retarder celle-ci sera en fonction du degré de dysfonction. Il faut compléter le questionnaire médical pour connaître le type de respiration, les troubles de l’attention, le sommeil, les TNM, les troubles orthophoniques, alimentaires, salivation intense, reflux…
Fig.4 : Mesures anatomiques de la langue et de son frein.
Motif de consultation
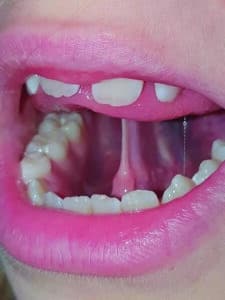
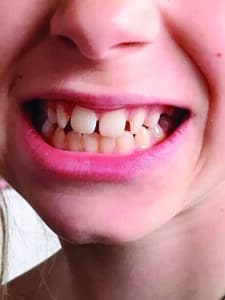
Malgré une rééducation orthophonique régulière, Alice ne peut s’empêcher de sucer le pouce surtout pour éviter les nausées en voiture (Fig.5) et nous notons une béance prononcée du côté du positionnement du pouce ; le côté droit avec la dent 11 fortement vestibulée (Fig.6).
Fig.5 : Succion indispensable pour diminuer les nausées de transport.
Fig.6 : Béance marquée côté pouce.
Signes cliniques observés et diagnostic
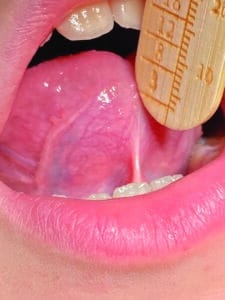
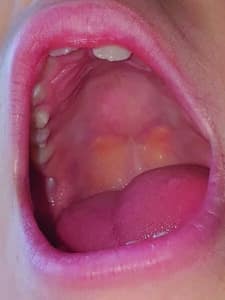
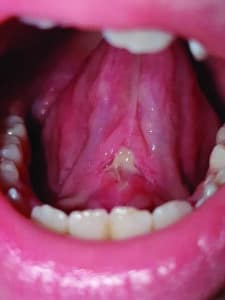
Alice présente un frein lingual fin et court, très fibré avec des insertions très étendues « en voile » allant du tiers antérieur du ventre de la langue (partie fibrée) jusqu’à un plan profond (musculaire). Selon la classification de Kotlow, ce type de frein est difficile à classer car il correspondrait à une insertion de type 2 mais aussi de type 4 ce qui en fait un cas difficile à diagnostiquer anatomiquement parlant.
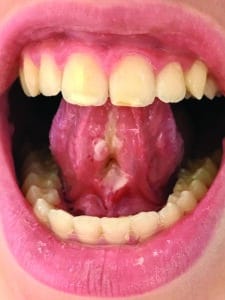
Une mobilité correcte de la partie antérieure de la langue est gagnée grâce aux exercices oro-myofonctionnels qu’elle fait depuis deux ans (Fig.7) avec une nette amélioration de la prononciation des consonnes dures (q et g) Il persiste cependant une déglutition atypique et une aversion orale. Le fort réflexe nauséeux nous suggère une non-intégration de certains réflexes archaïques imputés à des tensions de la nuque au stade de bébé.
Fig.7 : Aspect du frein en tension et mesure de la perte d’ouverture, langue plaquée au palais.
Le palais d’Alice est très ogival (Fig.8) avec une voûte haute et étroite qui signe une impossibilité pour elle de plaquer correctement le dos de la langue au palais et ainsi de stimuler son système vagal qui ne peut se mettre au repos. Ses journées comme son sommeil sont agités. Elle présente des cernes de fatigue associées à une respiration buccale. On ne constate pas d’autres signes ORL. L’ouverture buccale est diminuée de moitié quand on lui demande de plaquer la langue au palais et elle ne tient pas la position (les mesures peuvent se faire avec une réglette de type pied à coulisse). Les signes anatomiques sont frustres, mais le tableau fonctionnel est assez important pour nous permettre de décider d’améliorer l’élévation de la langue de notre patiente.
Fig.8 : Aspect ogival et étroit du palais.
Plateau technique
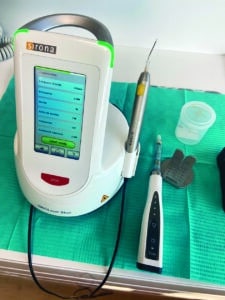
L’anesthésie locale est réalisée avec un système assisté électroniquement, ce qui permet de ne pas trop faire gonfler le frein. Nous utilisons au cabinet le Sirolaser Blue de Dentsply Sirona (Fig.9) dont la fibre optique de 320 microns est coupée au plus près du tuteur métallique pour augmenter sa rigidité et nous donner ainsi de la précision et de la rapidité lors de la coupe. Nous utiliserons le mode frénectomie avec la longueur d’onde 445 nm et 2 W de puissance sous aspiration, et de temps en temps un filet d’eau pour refroidir le plancher buccal. Le temps de section est d’environ 20 à 60 secondes selon la profondeur de coupe souhaitée. Le gestuel opératoire se fait simplement par section transversale et couche par couche jusqu’à constater l’absence de fibres verticales en tension lors de l’élévation linguale.
Fig.9 : Plateau technique Soan (DentalHitec) et Sirolaser Blue (Dentsply Sirona).
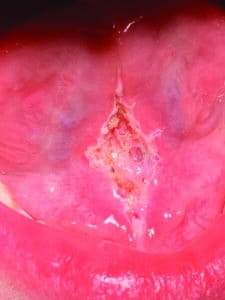
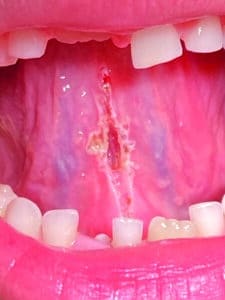
L’aspect obtenu est un losange généralement blanchâtre et large (Fig.10), légèrement creux mais d’autant plus étroit que le frein était fin (Fig.11).
Fig.10 : Aspect en losange ouvert habituel si le frein est épais.
Fig.11 : Aspect en losange étroit si le frein est fin.
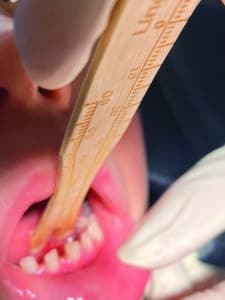
Ce losange doit être étiré dans sa longueur lors des exercices post-frénectomie. On peut s’aider d’un abaisse-langue gradué (Fig.12) ou d’un doigtier en silicone utilisé en orthophonie (Fig.13), ou simplement avec des massages avec deux doigts propres de chaque côté du losange vers le haut.
Fig.12 : Évaluation et exercices avec LinguaSTIK.
Fig.13 : Massage postopératoire avec Liper device.
Les points de suture ne sont pas obligatoires lors d’une frénectomie au laser car aucun saignement n’est constaté et la fibrine est rapidement en place dans les 48 heures. Dans ce cas clinique, la petite patiente habitant loin, nous avons fait un point dit de confort pour ne pas l’apeurer dans ses exercices. Cependant avec du recul nous ne faisons plus de point de suture car cela diminue fortement la forme du losange (Fig.14) et favorise une récidive du frein. Sans suture la longueur du losange est maintenue et le gain d’élévation est nettement plus appréciable comme sur cet autre cas clinique chez une patiente adolescente (Fig.15 et 16).
Fig.14 : Suture postopératoire : à éviter si possible.
Fig.15 : Cas comparatif sans suture avec un aspect losange plus ouvert.
Fig.16 : Cas comparatif de la cicatrisation, fibrine en place plus large.
Autre point important, pour éviter la récidive (la réattache) d’un frein restrictif, il est indispensable de donner une liste d’exercices à faire après la chirurgie ou préconiser le suivi par un thérapeute manuel spécialisé dans les freins restrictifs. Cela permet de favoriser une cicatrisation dans le sens sagittal mais aussi de faire des exercices pour remuscler l’ensemble de la sphère orale et réapprendre à mobiliser la langue de façon tridimensionnelle (Fig.17 et 18).
Fig.17 : Un des nombreux exercices à réaliser post-chirurgie.
Fig.18 : Étirement quotidien pendant un mois, langue plaquée au palais.
Suivi postopératoire
Aucun retour de douleur ou d’inflammation n’est déploré de la part de la jeune patiente car le laser diode, contrairement à un bistouri électrique, ne brûle pas, mais sectionne pas évaporation tissulaire et biostimule en même temps qu’il cautérise. C’est pourquoi il est plus juste de parler de frénectomie que de frénotomie quand on utilise un laser.
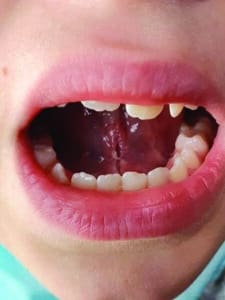
Nous observons que les points sont rapidement résorbés et que la fibrine est déjà présente à J+4 (Fig.19).
Fig.19 : Aspect de la fibrine du cas clinique à J+4.
Mais surtout Alice ne sent plus le besoin de sucer son pouce car elle arrive à bien plaquer sa langue au palais grâce aux exercices que lui conseille l’orthophoniste qui la suit. Les parents constatent un sommeil moins agité avec la bouche plus souvent fermée. À J+30, la béance commence à se refermer en l’absence de l’interposition du pouce et l’élévation linguale est maintenue sans effort longtemps au palais et quasiment sans perte d’ouverture buccale (Fig.20).
Fig.20 : Début de fermeture de la béance à J+30.
Discussion et conclusion
Nous constatons avec le recul que notre geste clinique de frénectomie est voué à l’échec si le patient n’est pas pris en charge de façon plus globale avec une interaction pluridisciplinaire. Car il faut très souvent préparer les muscles avant la frénectomie mais aussi un suivi avec des massages et des exercices pour rééduquer la langue et les muscles de la face. Il y a aussi pour aller plus loin des réajustements à réaliser pour rééquilibrer le corps entier à la suite d’une frénectomie.
Cependant, il est bon de souligner que tout frein restrictif n’a pas obligatoirement de conséquence fonctionnelle visible car le corps peut s’y adapter sans conséquence médicale. Et inversement toute dysfonction oro-faciale n’a pas pour origine un frein restrictif. Mais la formation dans la détection de freins restrictifs doit se développer pour que le professionnel de santé ne passe pas à côté de son diagnostic, surtout quand les items anatomiques ne sont pas évidents. Pour ce faire, de multiples outils sont à notre portée comme des arbres décisionnels et des aides à la mesure pour ne pas systématiser le geste mais le réaliser de façon médicalement raisonnée. Le chirurgien-dentiste est à un poste clef pour réaliser ce diagnostic et proposer une chirurgie rapide sans douleur, sans point, ni saignement qui peut éviter bien des fois une anesthésie générale. Tous ces avantages sont présents dans notre arsenal thérapeutique grâce au laser.
Auteur
Dr Isabelle Nguyen-Acker
Chirurgien-dentiste omnipraticienne en Gironde
Formatrice laser diode
Formatrice laser et freins restrictifs buccaux
Certificat clinique de compétence laser (Paris)
CES anatomie et pathologie fonctionnelle buccale (Bordeaux)
DU CFAO (Toulouse)
Bibliographie
Putz P, Pabst. Atlas d’anatomie humaine Sobotta, tome 1 tête, cou, membre supérieur, Éditions médicales internationales 2000.
M Zucconi et al. Habitual snoring and obstructive sleep apnea syndrome in children : effects on early tonsil surgery. Int J Pediatr Otorhinolaryngol 1993.
Baker, Chris. Frenectomy : Why, When and How ?, Journal of the American Orthodontic Society, 2008.
Richard Baxter et al. Frein de Langue, Éditions Pelham Alabama Tongue -Tie Center, 2020.
Thomas W. Myers. Anatomy Trains, Les méridiens myofasciaux en thérapie manuelle et du mouvement, Éditions Elsevier Masson 2018.
Campanha, Martinelli, et al. Association between ankyloglossia and breastfeeding, CoDas, 2019.
Brookes, Bowley. The evidence for frenectomy, Early Hum Dev. Nov 2014.
Fleur Janssens. Freins restrictifs buccaux et réflexes archaïques, article site logopède Bulle de rythmes, 2020.
Kupietsky, Botzer. Ankyloglossia in the Infant and young child : Clinical suggestions for Diagnosis and management, Pediatric Dent. 2005.
Sethi, Smith et al. Benefits of frenulotomy in infants with ankyloglossia, Int J Pediatr ORL, 2013.
Mareschi. Frénéctomie labiale supérieure au Laser, DentalTribune 2014.